Краснуха - это очень частое заболевание, которым болеют дети в любом возрасте и взрослые.
Вирус краснухи летучий, неустойчивый, быстро погибает во внешней среде. Заразиться краснухой можно только при контакте с больным человеком. Обычно эта инфекция носит сезонный характер (т.е. на территориях с умеренным климатом - в конце зимы и весной).
Вирус краснухи относится к тогавирусам рода rubivirus и представляет собой одноцепочечный РНК-содержащий вирус, который имеет один серотип и не вступает в перекрестную реакцию с другими тогавирусами.
Путь передачи инфекции — исключительно воздушно-капельный, с мельчайшими брызгами слюны при разговоре, кашле, чиханье. Восприимчивость к инфекции у детей, не имеющих иммунитета к краснухе, высока, но у переболевших вырабатывается стойкий пожизненный иммунитет.
Инкубационный период продолжается от 12 до 23 дней, в среднем он составляет 18 дней. Диагноз краснухи требует лабораторного подтверждения, особенно в условиях отсутствия эпидемии.Наличие специфических IgМ-антител или значительный рост титра специфических IgG-антител в парной сыворотке крови, взятой в острый период и период выздоровления, дают основание говорить о текущей или недавно перенесенной инфекции.
Проявление краснухи
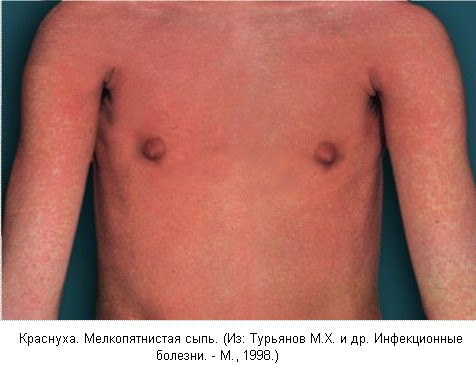
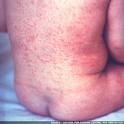
Высыпание происходит в один день, по виду это небольшие розовые пятна размером до 1 см. Сыпь может появиться на всей поверхности туловища, но преимущественно располагается на лице, в том числе в области носогубного треугольника, на спине, ягодицах, в сгибательных поверхностях конечностей. Подсыпания на новых участках тела отмечаются очень редко. Появляются увеличение и болезненность заднешейных и затылочных лимфоузлов, небольшая слабость, недомогание, умеренная головная боль, температура тела повышается до 38 С. Сыпь сохраняется в течение 1-4 дней, а затем бесследно исчезает.
Артраглия и артрит редко наблюдаются у детей, но могут встречаться у взрослых до 70%, особенно у женщин. Редко отмечаются геморрагические проявления, синдром Гийена-Барре и энцефалит. Более тяжелые формы краснухи с выраженной интоксикацией и воспалением верхних дыхательных путей наблюдается при ее сочетании с другими инфекционными заболеваниями — гриппом, ОРВИ, ангиной.
Краснуха может быть и атипичной (бессимптомной). Осложнения при краснухе встречаются редко.
Лечение краснухи
Лечение краснухи проводится, как правило, дома. Больному необходимы домашний режим, при плохом самочувствии — постельный режим на 4-5 дней, молочно-растительная диета, обогащенная витаминами.
Иммунизация против краснухи
Комнату, где находится больной, надо часто проветривать и делать в ней влажную уборку. Выздоровление наступает не ранее 5-го дня болезни, после исчезновения всех симптомов заболевания и при отсутствии осложнений. В течение 1 месяца после выздоровления не рекомендуется делать профилактические прививки.
Для предупреждения распространения инфекции больного необходимо изолировать от детей, не болевших краснухой, по меньшей мере на 5 дней от начала заболевания. Заразный период может продолжаться до 2 недель после клинического выздоровления.
Взрослые краснухой болеют нечасто. Заболевание протекает в типичной форме, с довольно выраженной интоксикацией.
Краснуха у беременных
Опасна краснуха у беременных, особенно на ранних сроках, до 18 недель, из-за высокого риска развития у плода синдрома врожденной краснухи (СКВ). При заражении краснухой в период с момента зачатия и в течение первых 8–10 недель беременности инфекция может привести к множественным поражениям плода в 90% случаев. Часто она становится причиной самопроизвольного выкидыша и рождения мертвого плода. В последующем риск соответственно уменьшается. Дефекты развития плода редко ассоциируются с и нфицированием матери краснухой по истечении 16 недель с начала беременности, хотя нейросенсорная тугоухость может случиться и через 20 недель после начала беременности.
Наиболее характерными поражениями при СВК являются поражение зрения (катаракта, микрофтальмия, глаукома, пигментная ретинопатия, хориоретинит), слуха (нейросенсорная глухота), сердца (незаращение артериального протока, стеноз легочной артерии и дефект межжелудочковой перегородки) и краниофациальные поражения (микроцефалия). Синдром врожденной краснухи (СВК) может также вызвать неонатальные проявления, включая менингоэнцефалит, гепатоспленомегалию, гепатит, тромбоцитопению, рентгенопрозрачность трубчатых костей (характерный и патогномоничный радиологический признак СВК).
Беременным женщинам необходимо избегать контактов с больными краснухой. В случае такого контакта следует провести исследование на выявление противокраснушных антител в крови с интервалом 2-3 недели. Если имели место признаки заболевания или выявлено нарастание титра антител, а срок беременности не превышает 18 недель, решается вопрос о прерывании беременности по медицинским показаниям, в связи с высоким риском рождения ребенка с врожденной краснухой.
Заболевание краснухой вызывает пожизненный иммунитет. Отмечаются редкие случаи, подтвержденные серологически, повторного заражения после перенесенного в детстве заболевания или после вакцинации. Повторное заражение в течение беременности, которое приводит к СВК, иногда отмечалось у женщин с естественным или поствакцинальным иммунитетом, однако риск для плода в таком случае низкий. Антитела появляются через 14-18 дней после заражения краснухой, приблизительно в тот момент, когда появляется макуло-папулезная сыпь. Наблюдается повышение уровня IgM и IgG-антител, но уровень IgM-антител довольно быстро снижается, и к 8 неделе его уже практически невозможно определить, в то время как IgG-антитела остаются. Специфический клеточный ответ формируется на неделю позже гуморального иммунного ответа и сохраняется на протяжении всей жизни. Приобретенный пассивный иммунитет в виде материнских антител обеспечивает защиту против краснухи в течение первых нескольких месяцев жизни и может оказать влияние на формирование иммунного ответа на вакцинацию против краснухи.
Вакцинация детей против краснухи
Вакцинация детей против краснухи с 12 месяцев была введена в календарь прививок в 1997 году, а с 2002 года предусмотрена еще и ревакцинация с 6 лет и иммунизация девочек в 13 лет. Прививки против этого заболевания проводятся зарубежной вакциной совместно с прививками против кори и паротита.
После прививки с 5-го по 13-й день возможны повышение температуры, появление сыпи, кашля, насморка, а у взрослых — боли в суставах.
Вакцины готовятся из ослабленного штамма вируса краснухи, культивированного на диплоидных клетках человека. Вводятся подкожно или внутримышечно путем однократной инъекции.
Специфический иммунитет развивается через 15-20 дней и сохраняется более 20 лет. Реакции у детей нетяжелые и встречаются редко: кратковременный подъем температуры, покраснение в месте введения. У 2% подростков, у 6% лиц до 25 лет и у 25% женщин старше 25 лет с 5-го по 12-й день после прививки отмечаются специфические реакции: увеличение затылочных, шейных и заушных лимфоузлов, кратковременные сыпи, боли в суставах (чаще коленных и лучезапястных), которые проходят в течение 2-4 недель.
Противопоказаниями к вакцинации
Противопоказаниями к вакцинации являются: иммунодефицитные состояния, аллергия, беременность.
Прививки проводят по окончании острого заболевания или обострения хронического. Вакцинация против краснухи показана и взрослому населению, прежде всего женщинам детородного возраста, особенно из групп риска (работницам детских дошкольных учреждений и начальных классов школ, инфекционных и родильных отделений, студенткам-медикам). Вакцинируемых женщин врачи обязаны предупредить о необходимости избегать беременности в течение 3 месяцев (в случае применения вакцины «Рудивакс» — 2 месяцев). Наступление беременности в этот период, однако, не требует ее прерывания, так как не зарегистрировано ни одного случая патологии плода в этих случаях. Вакцинация против краснухи в период беременности не является показанием для аборта. Кормление грудью не является противопоказанием к прививке.
Лица, у которых наблюдались анафилактическая реакция на неомицин или такая же реакция на предыдущую дозу вакцины против краснухи, не должны быть вакцинированы. Вакцину против краснухи не следует вводить лицам, страдающим выраженным иммунодефицитом, в том числе врожденными иммунными нарушениями, злокачественными новообразованиями, и получающим иммуносупрессивную терапию. Однако ВИЧ-положительные лица без клинических признаков могут быть вакцинированы.
Детей со злокачественными новообразованиями или после пересадки костного мозга можно прививать против краснухи через 6 месяцев после окончания иммунодепрессивной терапии. Вакцинацию следует отложить при серьезном заболевании предполагаемого вакцинируемого.
Лица с активной формой туберкулеза могут проходить вакцинацию только после курса лечения.
Наличие в крови специфических антител может влиять на вакцинацию против краснухи. В этой связи лица, получающие препараты крови, должны подождать не менее 3 месяцев до проведения вакцинации против краснухи, и желательно воздержаться от получения препаратов крови, по меньшей мере, в течение двух недель после вакцинации.
Краснуха. Помощь народной медицины
При лечении краснухи в сочетании с традиционными лекарственными средствами применяют фитотерапию. Так, необходимый организму витамин С в большом количестве содержится в плодах шиповника, ягодах черной смородины, земляники, зелени лука и укропа. Витамин Р содержится в ви нограде, зеленых листьях чая. В составе сборов трав наиболее часто используют почки березы, которые оказывают обезболивающее, противовоспалительное и противозудное действие, проявляют влияние на обмен веществ, ускоряя выведение вредных для организма продуктов распада.
Выраженное противолихорадочное действие имеют клевер, лопух, малина. Их настойка используется как жаропонижающее средство. При появлении кожной сыпи применяют отвар шиповника, который при этом оказывает и общеукрепляющее действие, матьи мачехи, василька, ромашки, календулы. Успокаивающим действием обладают травы эдельвейса, валерианы, латука, пустырника. Приготовление отвара состоит в длительном настаивании травяного сбора (в течение 10–12 ч) после кипячения обычно в термосе для поддержания определенной температуры. Количество сухого сбора зависит от возраста чело века. Детям от одного года до трех лет — в объеме от полови ны до 1 ч. л. на 1/2 л жидкости, от трех до десяти лет — до 1 ст. л., старше этого возраста и взрослым — по 2 ст. л. Применяют настой в течение всего дня по 100–150 мл перед едой. Для придания лучшего вкуса для приема детям отвар можно подсластить сахаром, медом или вареньем.
Сборы, состоящие из цветков клевера, корений левзеи и одуванчика, почек березы, травы полыни, череды, тысячелистника в равном со отношении, применяют по 1/3 стакана 3–4 раза в день. В такой же концентрации применяется сбор из травы эдельвейса, латука, чертополоха, плодов шиповника, соцветий василька, листьев малины.
Литература:
1. Здоровье вашего ребенка. Новейший справочник./Под рек. В.А.Александровой.Изв-во Эксмо, 2003 г.
2. А.И. Мигунов. Современный справочник по вакцинации. Санкт-Петербург, изд-во "Весь", 2005 г.
3. Еженедельник эпидемиологии, 19 мая 2000, 75й год / http://www.who.int/wer 2000, 75, 161–172 No. 20
4.Детские инфекционные болезни. Полный справочник./Под ред.Елисеева Ю.Ю. М.:Эксмо, 2008. - 704с.


