Что такое предлежание плаценты?
В норме плацента прикрепляется в области тела матки и своим нижним краем не доходит до внутреннего зева на 7-8 см и более.
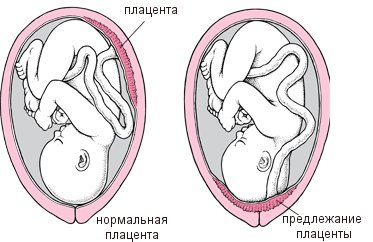
Предлежание плаценты - это аномалия, при которой плацента прикреплена в области нижнего маточного сегмента. При этом та или другая часть ее находится в области внутреннего маточного зева, частично или полностью перекрывая его.
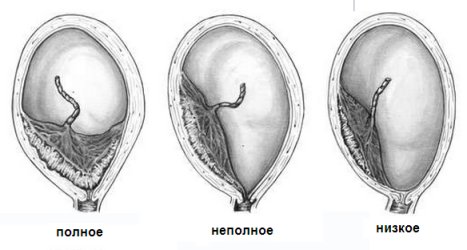
Предлежание плаценты, по данным разных исследователей, встречается в 0,2-0,6% случаев. Материнская заболеваемость составляет 23 %, преждевременные роды отмечаются в 20% наблюдений. Перинатальная летальность при предлежании плаценты варьирует от 17 до 26%. Вариант предлежания плаценты во время беременности определяется с помощью УЗИ. Во время беременности различают:
- полное предлежание плаценты, когда она полностью перекрывает внутренний зев (cм рис);
- неполное (частичное) предлежание, когда внутренний зев перекрыт частично или плацента доходит до него нижним краем;
- низкое предлежание плаценты, когда она располагается на расстоянии 7 см и менее от внутреннего зева.
Факторы, предрасполагающие к предлежанию плаценты.
- Плодовой фактор - неполноценность плодного яйца, снижение его протеолитических свойств.
- Маточный фактор (генитальный) - атрофические и дистрофические процессы в слизистой оболочке матки.
- Экстрагенитальный фактор - хронические заболевания, вызывающие нарушения кровообращения в органах малого таза (заболевания сердечно-сосудистой системы, печени, почек, различные инфекции и интоксикации).
К плодовым факторам, способствующим предлежанию плаценты, относят снижение протеолитических свойств плодного яйца, когда его имплантация в верхних отделах матки невозможна.
Маточный фактор связан с дистрофическими изменениями слизистой оболочки матки, в результате чего нарушаются условия плацентации. К дистрофическим изменениям в слизистой оболочке матки приводят хронический эндометрит; значительное число родов и абортов в анамнезе, особенно при послеродовых или послеоперационных эндометритах; рубцы на матке после кесарева сечения или миомэктомии, курение. При предлежании плаценты в силу недостаточного развития слизистой матки возможно плотное прикрепление плаценты или ее истинное приращение.
По мере роста матки не исключена миграция плаценты. В конце II триместра беременности 50% плацент локализуется в нижнем сегменте матки. В первой половине беременности рост плаценты опережает рост матки. К концу II триместра и в начале III триместра, наоборот, по мере формирования нижнего сегмента матки плацента мигрирует кверху. Плацента может смещаться на 3-9 см.
Кровотечение при предлежании плаценты
Кровотечение при предлежании плаценты имеет свои особенности. Оно чаще возникает без всякого видимого повода ночью во время сна, во время отдыха и т.д. При появлении кровотечения отсутствует болевой фактор (безболезненное кровотечение). Кровь, вытекающая из половых путей, яркого цвета. Следующей характерной особенностью кровотечений при предлежании плаценты является их повторное появление, что способствует прогрессирующей анемизации беременной. В подобных условиях даже сравнительно небольшое кровотечение во время родов может привести к клинической картине геморрагического шока и гипоксии плода. Чем большая степень предлежания плаценты, тем раньше появляется кровотечение. Оно нередко рецидивирует, приводя к анемии беременных.
Кровотечение обусловлено отслойкой плаценты от стенки матки в период формирования нижнего сегмента, когда происходит сокращение мышечных волокон в нижних отделах матки. Поскольку плацента не обладает способностью к сокращению, в результате смещения относительно друг друга участка нижнего сегмента матки и участка плаценты ее ворсинки отрываются от стенок матки, обнажая сосуды плацентарной площадки. При этом вытекает материнская кровь. Кровотечение может остановиться лишь по окончании сокращения мышц, тромбоза сосудов и прекращения отслойки плаценты. Если сокращения матки возобновляются, кровотечение возникает снова.
Интенсивность кровотечения может быть различной, она зависит от количества и диаметра поврежденных сосудов матки. Кровь из сосудов плацентарной площадки вытекает через половые пути, не образуя гематом, поэтому матка остается безболезненной во всех отделах, ее тонус не меняется.
С началом родовой деятельности одним из факторов появления кровотечения при предлежании плаценты является натяжение оболочек в нижнем полюсе плодного яйца, которые удерживают край плаценты, и она не следует за сокращением нижнего сегмента матки. Разрыв плодных оболочек способствует устранению их натяжения, плацента перемещается вместе с нижним сегментом, и кровотечение может остановиться. Дополнительным фактором остановки кровотечения при неполном предлежании плаценты может быть ее прижатие опускающейся в таз головкой плода. При полном предлежании плаценты самопроизвольная остановка кровотечения невозможна, поскольку плацента в родах по мере сглаживания шейки продолжает отслаиваться от стенки матки.
Состояние плода зависит от тяжести анемии или геморрагического шока при кровопотере. При обильном кровотечении развивается острая гипоксия.
При предлежании плаценты возможны:
- угроза прерывания беременности;
- железодефицитная анемия;
- неправильное положение и тазовое предлежание плода из-за препятствия вставлению головки ко входу в малый таз;
- хроническая гипоксия и задержка роста плода в результате плацентации в нижнем сегменте и относительно низкого кровотока в этом отделе матки.
Основным методом диагностики как предлежания плаценты, так и его варианта является УЗИ. Наиболее точный метод - трансвагинальная эхография.
Тактика ведения беременных с предлежащей плацентой
Во II триместре беременности при предлежании плаценты по результатам УЗИ и в отсутствие кровяных выделений пациентка наблюдается в женской консультации. Алгоритм обследования не отличается от общепринятого стандарта, за исключением дополнительного определения показателей гемостаза в крови. Беременной рекомендуют исключение физических нагрузок, поездок, половой жизни. Регулярно (через 3-4 недели) следует проводить УЗИ, чтобы проследить миграцию плаценты.
При появлении кровяных выделений женщину госпитализируют. Дальнейшая тактика определяется величиной кровопотери и локализацией плаценты. При массивной кровопотере производится малое кесарево сечение; при незначительных кровяных выделениях - терапия, направленная на сохранение беременности под контролем показателей гемостаза. Лечение заключается в назначении постельного режима, введении спазмолитиков. В III триместре беременности при предлежании плаценты без кровяных выделений вопрос о госпитализации решается индивидуально. Если пациентка живет недалеко от родильного дома и может за 5-10 мин доехать до него, то возможно ее наблюдение врачами женской консультации до 32-33 нед. Если местожительство беременной значительно удалено от лечебного учреждения, ее нужно госпитализировать раньше.
При обильных кровяных выделениях показано срочное родоразрешение - чревосечение и кесарево сечение в нижнем маточном сегменте независимо от срока беременности.
При отсутствии кровяных выделений возможно пролонгирование беременности до 37-38 недель, после чего при любом варианте предлежания плаценты с целью профилактики массивного кровотечения в плановом порядке производится кесарево сечение
При неполном предлежании плаценты, отсутствии кровотечения с началом родовой деятельности возможно ведение родов через естественные родовые пути
Литература
1. Акушерство: учебник для вузов / Савельева Г.М., Шалина Р.И., Сичинава Л.Г., Панина О.Б., Курцер М.А. - М. 2009. - 656 c
2. Акушерство. Клинические лекции : учебное пособие / Под ред. проф. О.В. Макарова. - 2007. - 640 с.



 Узнайте причину своей сахарной зависимости
Узнайте причину своей сахарной зависимости
.jpg)