Согласно определению ВОЗ, бесплодной следует считать супружескую пару, которая не может добиться наступления беременности в течение года регулярной половой жизни без применения контрацепции.
Бесплодие в браке - распространенная проблема, которая отмечается примерно у 25 % супружеских пар, при этом нарушение мужской репродуктивной функции наблюдается примерно в половине случаев.
Классификации бесплодия у мужчин
Существует несколько методов классификации бесплодия у мужчин.
При абсолютном бесплодии зачатие невозможно вследствие необратимости изменений в организме мужчины, при относительном бесплодии его причины устранимы.
Если мужчина никогда не был способен к оплодотворению, бесплодие называют первичным, в тех случаях, когда от него раньше наступали беременности, - вторичным.
Секреторным бесплодием называют прекращение образования сперматозоидов, экскреторным (обструктивным) - бесплодие вследствие нарушения проходимости семявыносящих путей.
Кроме того, принято рассматривать виды бесплодия в зависимости от причины его развития: гипоталамо-гипофизарное (синдром Каллмана, конституциональная задержка полового развития, гиперпролактинемия и т. д.), тестикулярное (анорхия, крипторхизм, варикоцеле, синдром клеток Сертоли, карцинома яичка и т. д.), семявыносящих путей (инфекции, врожденная и приобретенная обструкция, аутоиммунное), нарушение доставки спермы (аномальное расположение наружного отверстия уретры, деформации полового члена, эректильная дисфункция, ретроградная эякуляция и т. д.).
Кроме того, если бесплодие является осложнением эндокринного заболевания, говорят об эндокринном бесплодии (нарушение секреции фолликулостимулирующего гормона - ФСГ, лютеинизирующего гормона - ЛГ, тестостерона), при врожденных генетических дефектах - о генетическом бесплодии (синдром Клайнфелтера, Шерешевского- Тернера и т. д.). Бесплодие после перенесенного воспаления половых органов называют поствоспалительным, вследствие действия токсинов - токсическим (лекарственные препараты, курение, алкоголь), и т. д.
Наиболее распространено бесплодие при варикоцеле (12-13 %), после инфекций, передающихся половым путем (6-7 %), а также вследствие аутоиммунных реакций (3-4 %).
Однако у большинства (60-75 %) мужчин не удается обнаружить причину, приводящую к бесплодию, в этих случаях его называют идиопатическим.
Немаловажным фактором, от которого зависит вероятность наступления беременности, является возраст женщины. Так, если фертильный потенциал 25-летней женщины принять за 100 %, то, когда ей исполнится 35, 38 и 40 лет, он составит 50, 25 и 5 % соответственно. Этот фактор в последнее время играет все большую роль в связи с тем, что в индустриально развитых странах многие женщины предпочитают откладывать деторождение для обеспечения карьерного роста.
Варикоцеле - это варикозное расширение вен гроздьевидного сплетения, которое наблюдают примерно у 20-24 % мужчин вследствие нарушения оттока крови из-за несостоятельности клапанов, дренирующих сплетения яичковых вен. До настоящего времени нет единой точки зрения о влиянии варикоцеле на сперматогенез и фертильность мужчин. Наиболее распространена гипотеза, согласно которой варикоцеле приводит к повышению температуры и гипоксии яичка, что может способствовать увеличению степени олигоастенотератозооспермии. Кроме того, у детей варикоцеле может приводить к снижению объема яичка и нарушению функции клеток Лейдига. Противоречивыми оказались результаты исследований, проведенных для доказательства целесообразности выполнения оперативного лечения - лигирования или эмболизации внутренней яичковой вены - у мужчин с варикоцеле и снижением показателей сперматогенеза для ликвидации бесплодия в браке. Мета-анализ этих работ, основанный на принципах доказательной медицины, в настоящее время не позволяет рекомендовать хирургическое лечение мужчин по поводу варикоцеле для восстановления их фертильного потенциала.
Бесплодие после воспаления половых органов (эпидидимита, орхита, простатита) чаще всего обусловлено обструкцией вследствие рубцовых изменений придатка яичка, семявыносящего протока или предстательной железы. Возможность восстановления проходимости семявыносящих путей у этих пациентов зависит от локализации и протяженности сужений. Альтернативой реконструкции может быть хирургическая экстракция сперматозоидов и использование их в программе вспомогательных репродуктивных технологий (ВРТ).
Эндокринное бесплодие обусловлено нарушением связей в гипоталамо-гипофизарно-гонадной оси. Различают первичный и вторичный гипогонадизм. При первичном гипогонадизме происходит непосредственное повреждение ткани яичек под действием различных врожденных (анорхизм, синдром клеток Сертоли) или приобретенных (травма, рост новообразования) факторов, что сопровождается повышенной секрецией гонадропных гормонов гипофиза - ФСГ и ЛГ (гипергонадотропный гипогонадизм). Прогноз у таких пациентов полностью зависит от наличия в яичках зон с сохраненным сперматогенезом, отсутствие которых свидетельствует о стерильности и отсутствии возможности излечения.
При вторичном гипогонадизме нарушение сперматогенеза является следствием недостаточной секреции гонадотропных гормонов гипофиза (гипогонадотропный гипогонадизм). Это состояние также может быть врожденным (первичный дефицит гонадотропинов) или приобретенным (дефицит гонадотропинов вследствие заболеваний гипоталамо-гипофизарной области и др.). Реже встречается нормогонадотропный гипогонадизм, при котором отмечается низкая продукция тестостерона при нормальном уровне гонадотропинов. Считается, что в его основе лежат смешанные нарушения репродуктивной системы - сочетание повреждения ткани яичек и недостаточности гипоталамо-гипофизарной регуляции. При сохраненном сперматогенном эпителии прогноз у этой категории пациентов благоприятный.
Иммунное бесплодие может быть изоиммунным и аутоиммунным. При изоиммунном бесплодии синтез антиспермальных антител происходит в женском организме и препятствует продвижению сперматозоидов. При аутоиммунной форме в организме мужчины нарушается целостность образованного оболочкой семенных канальцев и клетками Сертоли гематотестикулярного барьера, вследствие чего формируются антитела, разрушающие сперматозоиды. К этому может привести множество причин, среди которых термическое или механическое повреждение, нарушение кровоснабжения, воспаление половых органов и т. д.
В настоящее время установлено большое число факторов, способных приводить к нарушениям фертильности мужчин. К ним относятся физические и эмоциональные перегрузки, злоупотребление алкогольными напитками и курением табака, пребывание в условиях с высокой температурой окружающей среды; заболевания, сопровождающиеся повышением температуры тела. Кроме того, угнетать сперматогенез могут и некоторые лекарственные препараты (ацетилсалициловая кислота, кофеин, циметидин, колхицин, ингибиторы моноаминоксигеназы, нитрофураны, тестостерон и др.). Тяжелые сопутствующие болезни (сахарный диабет, атеросклероз, печеночная и почечная недостаточность) могут приводить к бесплодию вследствие нарушения метаболизма гормонов и развития копулятивных расстройств. Вероятность зачатия зависит от режима половой активности, применения контрацептивов, спермицидов. Все эти факторы следует принимать во внимание при обследовании бесплодных пар и при выборе метода лечения.
Диагностика
Диагностику бесплодия начинают со сбора анамнеза, что у многих больных позволяет предположить основную причину бесплодия. Опрос обычно начинают с уточнения продолжительности периода, в течение которого супруги пытаются зачать ребенка. Необходимо расспросить мужчину о режиме половой жизни, применении контрацепции, а также перенесенных и сопутствующих заболеваниях (аномалии развития, воспалительные заболевания и травмы мужских половых органов, сахарный диабет, болезни нервной системы, органов дыхания), оперативных вмешательствах, эпизодах повышения температуры тела, а также о наличии профессиональных и бытовых вредностей - высокой температуры окружающей среды, радиоактивных и токсичных соединений, курении табака, употреблении алкоголя и наркотиков, приеме лекарственных средств, которые могут повлиять на фертильность.
Объективное обследование проводят в помещении при температуре 20-22°С наедине с больным. При осмотре выявляют аномалии развития, оценивая рост и массу тела, определяют пропорциональность телосложения, обращают внимание на распределение волосяного покрова, соотношение мышечной массы и жировой клетчатки, а также осматривают область соска для исключения гинекомастии.
При осмотре и пальпации полового члена следует обратить внимание на наличие аномалий расположения наружного отверстия уретры, рубцов вследствие хирургических вмешательств и травм, уплотнений белочной оболочки, а также на возможность свободного смещения крайней плоти и обнажения головки полового члена. Гипоспадия, эписпадия, искривление полового члена, сужение уретры и фимоз могут препятствовать нормальному транспорту спермы при половом акте. При обнаружении выделений из уретры, эрозий на коже головки полового члена и крайней плоти следует провести обследование для исключения заболеваний, передающихся половым путем.
Органы мошонки осматривают в положении стоя. Яички в норме располагаются вертикально в нижней части мошонки, имеют объем около 15 см3 и плотноэластическую консистенцию. Отсутствие сперматозоидов в эякуляте мужчин с яичками нормальных размеров может свидетельствовать о наличии обструкции семявыносящих путей. Уменьшение объема яичка может указывать на недостаточное развитие сперматогенного эпителия, которое, в частности, наблюдают при синдроме Клайнфелтера и при гипогонадотропном гипогонадизме. Увеличение объема яичка может быть признаком новообразования, его следует дифференцировать от гидроцеле и кисты придатка яичка и семенного канатика. Для этого чаще всего используют ультразвуковое сканирование. Придатки яичек располагаются позади и несколько медиальнее яичек, при пальпации оценивают четко очерченные и безболезненные головку, тело и хвост, из которого выходит и определяется далее по ходу семенного канатика семявыносящий проток. Болезненность или уплотнение придатков характерны для воспаления, причинами которого могут быть инфекции: гонококки, хламидии, кишечная палочка, протей, клебсиелла. Кистозные деформации придатка характерны для обструкции семявыносящих путей, отсутствие семявыносящего протока нередко наблюдается при муковисцидозе. В положении стоя в покое и при натуживании (проба Вальсальвы) также определяют состояние вен гроздьевидного сплетения, их варикозное расширение называется варикоцеле.
При проведении пальпации в области мошонки и пахового канала также можно обнаружить паховые грыжи, рубцовые изменения тканей вследствие ранее произведенных операций, которые могут быть причиной сдавливания семенного канатика и нарушения кровоснабжения яичка. Завершают объективное обследование пальцевым ректальным исследованием, для чего пациент ложится на бок и прижимает колени к животу или принимает коленно-локтевое положение. Предстательная железа в норме имеет плотноэластическую консистенцию, гладкую безболезненную поверхность, отчетливо выраженную срединную борозду. Болезненность железы при пальпации характерна для простатита, а при выявлении участков уплотнения требуется исключить рак предстательной железы.
Ведущим при проведении лабораторной диагностики у мужчины, состоящего в бесплодном браке, является исследование эякулята - спермограммы. Интерпретацию показателей спермограммы, выполненной с соблюдением стандартных требований руководства Всемирной Организации Здравоохранения (ВОЗ), проводят в соответствии референтными значениями (табл.).
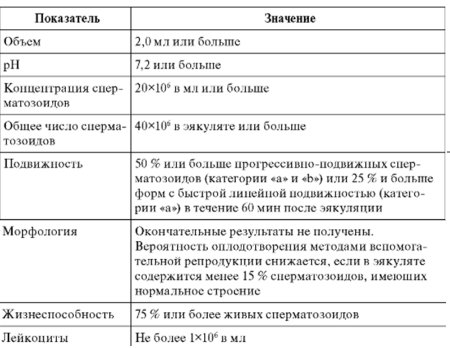
При этом используют следующие термины:
-нормозооспермия - все параметры эякулята соответствуют референтным значениям;
-олигозооспермия - концентрация сперматозоидов меньше соответствующего референтного значения;
-астенозооспермия - подвижность сперматозоидов меньше соответствующего референтного значения;
-тератозооспермия - количество нормальных форм сперматозоидов меньше соответствующего референтного значения;
-олигоастенотератозооспермия - снижение количества и подвижности сперматозоидов в сочетании с уменьшением доли сперматозоидов, имеющих нормальное строение (ОАТ-синдром);
-криптозооспермия - в нативном препарате сперматозоиды отсутствуют, несколько сперматозоидов обнаружены в осадке после центрифугирования;
-азооспермия - отсутствие сперматозоидов в эякуляте, подтверждено анализом осадка после центрифугирования;
-аспермия - отсутствие эякулята.
Если показатели спермограммы нормальные, то последующего обследования не требуется, при отклонениях от референтных значений показано повторное исследование эякулята. При астенозооспермии целесообразно определение в семенной жидкости антиспермальных антител, присутствие которых может указывать на иммунологическую причину бесплодия.
Для уточнения диагноза выполняют и другие лабораторные исследования: клинический анализ крови, функциональные пробы, позволяющие характеризовать функцию печени и почек, анализ мочи. У мужчин, испытывающих оргазм при аспермии, обнаружение сперматозоидов в моче после полового акта свидетельствует о ретроградной эякуляции. При подозрении на воспаление уретры и предстательной железы проводят трехстаканную пробу мочи.
Для дифференциальной диагностики при гипогонадизме производят определение содержания гормонов в крови: ФСГ, ЛГ, тестостерона и пролактина. При первичном гипогонадизме и недостаточном развитии герминогенных клеток и клеток Лейдига в яичках сперматозоидов нет или они представлены скудно, уровень тестостерона снижен, а содержание гонадотропных гормонов гипофиза - ФСГ и ЛГ - повышено. Пониженный уровень гонадотропинов - это признак вторичного гипогонадизма. Увеличение концентрации пролактина наблюдают при пролактин-секретирующих новообразованиях гипофиза.
Азооспермия служит показанием к проведению биопсии яичка. При этом можно обнаружить синдром клеток Сертоли, гипосперматогенез или остановку сперматогенеза, которые являются основными причинами секреторного бесплодия. Иногда (0,5-1 %) при гистологическом исследовании полученного материала оказывается, что азооспермия была следствием карциномы in situ яичка, при этом требуется соответствующее лечение. Сохранность сперматогенеза, как правило, свидетельствует об обструктивном бесплодии, при котором в ряде случаев возможна хирургическая реконструкция семявыносящих путей. При невозможности восстановления их проходимости сперматозоиды, полученные хирургическим путем, могут быть применены в программах ВРТ - при экстракорпоральном оплодотворении (ЭКО) с интрацитоплазматической инъекцией сперматозоида в яйцеклетку (ИКСИ). Эти методы также применяют у мужчин с азооспермией при секреторном бесплодии, если при биопсии у них удается выявить зоны сперматогенеза в яичках.
Азооспермия и олигозооспермия могут быть следствиями аномалии хромосомного набора или микроделеции Y-хромосомы, поэтому являются основаниями для проведения генетического обследования мужчин. Диагностика этих нарушений позволяет уточнить вероятность их наследственной передачи и риск развития генетически обусловленных заболеваний у потомства.
Ультразвуковое исследование органов мошонки позволяет визуализировать их внутреннюю структуру, проводить дифференциальную диагностику между жидкостными образованиями (водянка оболочек яичка, кисты придатков яичек, кисты семенного канатика) и тканевыми (рак яичка, опухоль придатка яичка, эпидидимит), а также выявить расширение вен гроздьевидного сплетения и ретроградный кровоток при пробе Вальсальвы, характерные для варикоцеле. При трансректальном ультразвуковом сканировании у мужчин с обструкцией на уровне эякуляторных протоков можно отметить расширение семенных пузырьков, а также патологические изменения предстательной железы - кисты, рубцы, камни и т. д.
Лечение бесплодия
Тактика лечения при бесплодии в браке зависит от вида бесплодия и характера изменений эякулята. Если показатели спермограммы не изменены, рекомендуется исключить женский фактор как причину бесплодного брака и в случае необходимости применять ВРТ - внутриматочные инсеминации, ЭКО, ИКСИ.
Соблюдение режима, при котором снижается воздействие факторов, угнетающих сперматогенез - снижение употребления алкоголя, отказ от курения, коррекция медикаментозной терапии, ликвидация воспалительных процессов и т. д. позволяет добиться улучшения показателей эякулята. В тех случаях, когда причиной бесплодия в браке является нарушение доставки спермы, проводят соответствующую фармакологическую или хирургическую коррекцию. При вторичном гипогонадизме эффективна гормональная заместительная терапия гонадотропными препаратами. При обструктивном бесплодии в ряде случаев может быть произведена реконструктивная операция и восстановление проходимости семявыносящих путей при помощи микрохирургической техники.
При аутоиммунном бесплодии, а также при идиопатическом ОАТ-синдроме или при отсутствии эффекта от проведенного лечения целесообразно применение ВРТ. При этом может потребоваться хирургическая экстракция и криоконсервация сперматозоидов. В тех случаях, когда у мужчин отсутствуют сперматозоиды, проблему бесплодия в браке можно решить при помощи донорства или усыновления.




.jpg)






 А как у Вас с витамином B1?
А как у Вас с витамином B1?